Боль в спине — это лишь симптом большого ряда заболеваний. Он не выделен в отдельную нозологическую единицу из-за широкого спектра причин возникновения. Разберём, что вызывает боль в спине, к какому врачу нужно обращаться и какие препараты применяются в лечении.
Распространенность симптома
Научные источники утверждают, что боль в спине – вторая по частоте причина для обращения к врачу в поликлинике. Также этот симптом занимает третье место по частоте госпитализаций в многопрофильные стационары. А исследование Global Burden of Disease Study утверждает, что боль в спине значительно снижает качество жизни пациентов во всем мире, в том числе России. В то же время 90% населения хотя бы раз в жизни испытывали боль в спине, а 9,8% страдают от хронизации симптома.
Широкая распространенность и неочевидная, порой, диагностика толкает специалистов к разработке алгоритмов ведения пациентов с болью. Этот вопрос также требует детального рассмотрения каждого случая с индивидуальным подбором обследования и лечения.
Наиболее частые локализации
Область спины – это задняя поверхность туловища, сверху ограниченная краем затылочной кости черепа, снизу – зоной ягодиц. Сама область спины подразделяется на шейный, позвоночный, лопаточный, подлопаточный, поясничный и крестцовый сегменты. Такое разграничение немного созвучно с сегментацией позвоночного столба.
Однако по праву частой локализацией боли все же является нижняя часть спины: поясничная и крестцовая области. Именно в этой зоне на ось туловища приходится самая большая нагрузка. К тому же, напряжение связочно-мышечного аппарата поясничной и крестцовой зоны сопряжено с патологиями тазобедренных и коленных суставов. Они играют большую роль в формировании осевой нагрузки.
Также боль в нижней части спины может быть лишь зоной иррадиации. Другими словами, патологии органов брюшной полости и малого таза вызывают болевые ощущения с распространением на область спины.
Часто пациенты обращаются и с болями в области задней поверхности шеи. Возросшее число патологий этого отдела можно обосновать неправильной нагрузкой и положением головы при работе за компьютером, досуге с гаджетами.
Жалобы на боли в грудном отделе, подлопаточной и надлопаточной области встречаются несколько реже. Они связаны не только с патологией позвоночника, но и с заболеваниями легких, сердца. Подробнее причины болей в каждом сегменте мы рассмотрим ниже.
Какие бывают боли в спине
Боль в спине или дорсалгия классифицируется по нескольким показателям: длительность симптома, локализация, этиология (происхождение) и патогенез (механизм развития).
По первому классификационному признаку боль разделяют на:
- Острую. Она длится до 6 недель и возникает в качестве ответа н свежее повреждение тканей;
- Подострую. Длительность от 6 до 12 недель;
- Хроническую. Продолжается более 12 недель и служит маркером ненормального заживления тканей после повреждения;
- Обострение хронической. Время между эпизодами боли – меньше 6 месяцев, либо симптом не купируется полностью;
- Рецидивирующую. Боль возникает через 6 и более месяцев после предыдущего купированного эпизода.
Следующая классификация помогает подобраться к причине симптома. По локализации и отношению к первоисточнику боли выделяют:
- Локальные боли. Формируются в месте повреждения костных структур, связочного аппарата, мышц и фасций. Происхождение такой боли связано с глубокомышечной чувствительностью, поэтому симптом носит постоянный и разлитой характер. То есть человек говорит о постоянной боли в конкретной локализации, но не в единой точке. Боль как бы “разливается” по области спины;
- Отраженные боли. Первопричина – это нарушение работы внутренних органов брюшной, грудной полости и малого таза. Как правило, сопровождается болевыми ощущениями в животе, груди, а в спину они лишь иррадиируют (отражаются). Это происходит, потому что зоны спины и внутренние органы имеют общую иннервацию;
- Проекционные боли. Они возникают из-за повреждений нервных волокон, корешков спинного мозга. Болевые ощущения могут быть как точечными, так и распространенными.
Механизм формирования тоже делит болевой синдром на первичный и вторичный. Первый связан с изменением клеточного обмена веществ и функции самих костей, связок, мышц, второй – с травмой, патологией внутренних органов, суставов и аномалиями развития. Вторичные боли в спине возникают в ответ на другие структурные и функциональные изменения в теле.
Боль в каждом отделе области спины имеет свое название:
- Цервикалгия – в области шеи;
- Торакалгия – в грудном отделе;
- Люмбалгия – в области поясницы;
- Сакралгия – в крестцовом отделе;
- Кокцигодиния – в области копчика.
Иррадиация боли из области спины в конечности также имеют названия: цервикобрахиалгия (шея, плечо) и люмбоишиалгия (поясница, бедро).
Характер боли может натолкнуть врача на верный первоисточник. Резкие простреливающие боли говорят о сдавлении корешка спинного мозга, жгучие – о повреждении нервных волокон, монотонные тупые – о воспалении мышц. Однако каждый случай боли в спине нужно рассматривать индивидуально, потому что клиническая картина может быть крайне вариабельна.
Чем могут быть вызваны боли в спине: этиология

Специалисты разделяют все причины на две большие группы для дифференциальной диагностики боли в спине: вертеброгенные (связанные с позвоночником) и невертеброгенные.
Вертеброгенные причины:
- Структурные изменения межпозвонкового диска. В него входят протрузии, пролапс и грыжа. Все эти виды структурных нарушений – выбухание межпозвонкового диска в спинномозговой канал. Протрузия и пролапс имеют размеры 1-3 мм и 3-6 мм соответственно, но сам диск при этом не разрывается. Грыжа – это выбухание межпозвонкового диска на 6 мм и более с разрывом его фиброзного кольца. Такая причина встречается в большинстве случаев;
- Наличие остеофитов или костных выступов на краях позвонков. Они могут иметь округлую или острую форму и давить на нервные структуры, питающие сосуды;
- Стеноз или сужение позвоночного канала. Уменьшение просвета в канале вызывает сдавление нервных структур. Это в свою очередь запускает болевой синдром и снижение чувствительности, ограничение движений;
- Травмы, переломы позвонков. Такая причина довольно распространена среди пожилых пациентов с остеопорозом. Из-за снижения плотности костей возникают компрессионные переломы тел позвонков;
- Нарушения обмена веществ в костях, в том числе остеопороз;
- Деформации позвоночного столба, искривления. В них входят гиперлордоз, сколиоз и кифосколиоз;
- Опухоли спинного мозга, нервных структур и позвонков;
- Болезнь Бехтерева или анкилозирующий спондилит. Первично возникает воспаление в межпозвонковых суставах. Затем происходят поствоспалительные изменения и позвонки как бы “срастаются” между собой. Исчезает подвижность в этих сегментах. У заболевания есть много факторов для возникновения, однако основной – это генетическая предрасположенность;
- Спондилоартроз. При таком заболевании поражаются все ткани, входящие в межпозвонковый сустав: кости, связки, хрящи и мышцы.
Невертеброгенные причины:
- Миофасциальный синдром. Из-за нарушения передачи нервного импульса мышцы спины спазмируются, вызывая хроническую боль;
- Болезни внутренних органов. Боль из первоисточника распространяется на область спины;
- Миозит или воспаление мышц спины. Возникает в ответ на повреждение мышечных волокон в результате чрезвычайно высокой нагрузки;
- Патологии тазобедренного, коленного сустава. Нарушение работы крупных суставов меняет общую ось тела, нагрузка перераспределяется неправильно, возникает боль в области спины;
- Гнойные заболевания. Например эпидуральный абсцесс, псоас-абсцесс и некоторые забрюшинные флегмоны. Объемное образование давит на мягкие ткани спины. Также на них непосредственно распространяется воспалительный процесс;
- Заболевания грудной и брюшной аорты. Эти сосуды располагаются по бокам от позвоночника. Поэтому изменение их структуры вызывает боль в спине, например аневризма аорты – мешотчатое или веретенообразное расширение сегмента сосуда. Это довольно опасное состояние, которое требует тщательной диагностики и оперативного лечения;
- Сирингомиелия. При этой патологии образуются кисты в спинном мозге. Именно они давят на нервные структуры, вызывая боль;
- Заболевания психики. Некоторые расстройства протекают с соматическими реакциями и симптомами.
Важно отметить, что к вышеуказанным заболеваниям, вызывающим боль в спине, приводят определенные факторы риска:
- Тяжелая или неверно распределенная физическая нагрузка;
- Длительная статическая нагрузка;
- Переохлаждение;
- Нерациональное питание, вызывающие дефициты витаминов группы В, витамина D, и кальция;
- Алкогольная и наркотическая зависимость;
- Пожилой возраст;
- Менопауза у женщин;
- Избыточная масса тела;
- Отсутствие привычной физической нагрузки, натренированности мышц;
- Длительное положение лежа, например при стационарном лечении со строгим постельным режимом;
- Неблагоприятные условия труда, вибрация, поднятие тяжестей, перепады температуры;
- Привычные травмы у спортсменов;
- Сутулость, неудобные позы при работе.
Модифицируемые факторы риска — это ключ к профилактике заболеваний опорно-двигательного аппарата и внутренних органов. Изменив образ жизни, человек может снизить вероятность возникновения дорсалгий.
Как и почему возникает боль в спине: патогенез
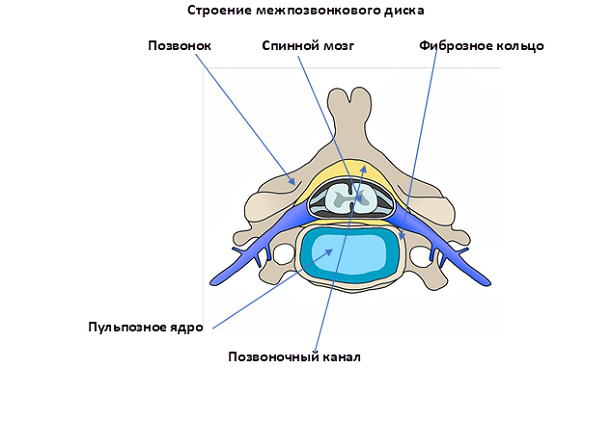
Чтобы понять патогенез боли в спине, нужно ознакомиться с краткой анатомией позвоночника. Он представлен позвонками, межпозвонковыми дисками, связками и мышцами. Передняя самая крупная и округлая часть позвонка называется телом. Сзади от него расположены костные выросты – отростки позвонка. Между ними костная ткань создает кольцо, которое образует позвоночный канал. В нем располагается спинной мозг. Позвонки соединяются между собой дисками, состоящими из мягкого центра (пульпозного тела) и внешнего твердого фиброзного кольца. Также в образовании суставов участвуют связки.
Спинной мозг по мере прохождения в позвоночном канале отдает корешки и выходящие из него пучки нервов. Они проходят через отверстия в позвонках и затем идут к мягким тканям и органам. В поясничном, крестцовом и копчиковом отделах спинной мозг отдает концевые нервные корешки, так называемый “конский хвост”. Питающие также проходят в межпозвоночных отверстиях вместе с корешками.
К отросткам позвонков крепятся мышцы, участвующие в удержании позвоночника и движениях по всем осям тела. У точек прикрепления они представлены сухожилиями – эластичными, прочными соединительнотканными структурами. Причем, мышечно-связочный аппарат иннервируется нервами, исходящими также из корешков спинного мозга.
При вертеброгенных причинах боль формируется главным образом из-за сдавления корешков или питающих сосудов, в крайних случаях – самого спинного мозга. Такой механизм реализуется за счет выбухания межпозвонкового диска, сужения позвоночного канал, костных выростов (остеофитов), опухолей и травм. В первом случае из-за нагрузок и дегенеративных изменений диск выбухает и сдавливает корешки спинного мозга и сосуды. Пострадавшая нервная структура передает импульс в головной мозг, который затем идет обратно, завершая свой путь в тканях спины. Также в этом механизме реализуется ноцицептивный компонент или глубокая чувствительность. Такие болевые рецепторы есть в структуре межпозвонкового диска, связок и хрящей. То есть при повреждении этих тканей сигнал о боли сразу передается в мозг. При стенозе позвоночного канала сдавливается спинной мозг и его корешки костными структурами, выбухающими связками и дисками. Из-за повреждения нервной ткани возникает боль.
Механизм возникновения боли при невертеброгенных причинах более вариабелен. Изменение осанки, осевой нагрузки ведет к перекосу работы мышц и связок. Нагруженные группы мышц повреждаются, воспаляются и спазмируются, формируя очаг боли и триггерные точки. Так запускается патогенез болевого синдрома при миофасциальном компоненте. Отражение боли от внутренних органов осуществляется за счет единой иннервации с мягкими тканями спины. Другими словами, у них общий источник в спинном мозге. Когда возникает повреждение или функции органа, болевой сигнал также передается в мягкие ткани спины. Например, при панкреатите боль ощущается над пупком и иррадиирует в область спины.
Интересен патогенез боли в спине при психогенных причинах. Некоторые аффективные состояния сопровождаются не только эмоциональным, но и мышечным напряжением. Из-за высокой психологической нагрузки и стресса организм запускает соматические реакции. Мышцы спазмируются, формируется болевая точка, от которой дистресс только возрастает. Порочный круг замыкается.
Дифференциальная диагностика боли в спине

Важно отметить, что качественную диагностику может провести только квалифицированный врач. Как специалист находит причину болевого синдрома?
Отраженная боль при патологиях внутренних органов часто имеет яркую и разнообразную клиническую картину.
При заболеваниях сердца и аорты помимо боли в грудном отделе обращают на себя внимание высокие цифры артериального давления, одышка при физической нагрузке и в покое, головная боль, головокружение и ухудшение общего состояния. Расслаивающая аневризма грудной аорты в некоторых случаях может давать клинику ишемии верхних конечностей. Инфаркт миокарда может сопровождаться иррадиирующей болью в левую подлопаточную область, высокими или наоборот экстремально низкими показателями АД, холодным потом, плохим общим самочувствием, страхом смерти. Заболевания легких и бронхов также могут скрываться под маской обычной боли в спине. Однако к ней добавляется кашель и лихорадка. В таком случае врач проводит общий осмотр, аускультацию сердца и легких. Инструментальная диагностика включает:
- Электрокардиографию;
- Ультразвуковое исследование сердца;
- Рентгенографию органов грудной клетки;
- Компьютерную или магнитно-резонансную томографию органов грудной клетки.
Лабораторные методы могут ограничиться базовыми анализами: общий клинический и биохимический анализ крови. Они покажут маркеры воспаления. Специфическим лабораторным анализом можно назвать тропониновый тест. Такое исследование помогает подтвердить инфаркт миокарда.
Боль при заболеваниях брюшной полости и малого таза часто иррадиирует в поясничную, крестцовую и копчиковую области. Патология желудочно-кишечного тракта также включает диспептический синдром: тошнота, рвота, измененный стул. Может возникнуть повышение температуры тела, ухудшение общего самочувствия, выделения из половых органов, нарушение мочеиспускания. При этом пальпация живота вызывает болезненные ощущения. Кстати, расслаивающая аневризма брюшной аорты также может давать клинику ишемии нижних конечностей. Врач проводит общий осмотр, пальпацию, перкуссию живота. Основные лабораторные исследования: общий клинический и биохимический анализ крови, общий анализ мочи, кала. Дополняют диагностический поиск инструментальные методики:
- Ультразвуковое исследование органов брюшной полости и малого таза;
- Компьютерная и магнитно-резонансная томография органов брюшной полости и малого таза;
- Эзофагогастродуоденоскопия;
- Фиброколоноскопия;
В редких случаях – рентгенография брюшной полости.
Почти при всех вертеброгенных причинах клиническая картина одни и те же черты. Такие заболевания характеризуются болью как в покое, так и при движениях, смене положения туловища. Человек ощущает простреливающую боль в нижние конечности. Нередко возникает утренняя скованность движений. Пациенту надо как бы “расходиться”. Клиника может сопровождаться снижением поверхностной и глубокой чувствительности: ощущение “мурашек”, жжение, онемение. В серьезных случаях уменьшается амплитуда движений в туловище и конечностях вплоть до пареза (отсутствия движения), возникает хромота, шаткая походка. Также для тяжелых патологий опорно-двигательного аппарата характерно нарушение работы тазовых органов: недержание или задержка мочи, стула. В рамках общего осмотра специалист отмечает перекос оси туловища, видимую деформацию позвоночного столба, спазмы мышц. При пальпации обнаруживаются триггерные болезненные точки, плотные и напряженные мышцы, сниженные неврологические рефлексы. Отметим, что инфекционно-воспалительные заболевания позвоночника дают также повышение общей температуры тела и лихорадку. Лабораторная диагностика чаще не проводится, исключение – случаи сомнения при постановке диагноза и наличие инфекционно-воспалительного компонента. Используемые инструментальные методики:
- Рентгенография позвоночника;
- Компьютерная и магнитно-резонансная томография позвоночника;
- Электронейромиография при парезе конечности и снижении чувствительности;
- Денситометрия для определения плотности костной ткани.
Чтобы не упустить проявления серьезных угрожающих заболеваний, специалисты сформировали список “красных флажков”. Это важные и настораживающие симптомы, в эту группу входят:
- Возраст пациента старше 55 лет, но моложе 18 лет;
- Упорная лихорадка;
- Иммунодефициты, в том числе ВИЧ;
- Предшествующие травмы;
- Онкология в анамнезе;
- Резкая и беспричинная потеря веса;
- Болевой синдром не связан с движением, носит распространенный характер;
- Сильная ночная или нарастающая в покое боль;
- Долгий прием глюкокортикостероидов;
- Нет уменьшения боли при отдыхе в положении лежа;
- Наличие пульсирующего образования в брюшной полости;
- Ежедневная высокоинтенсивная боль в грудном отделе позвоночника;
- Быстро сформировавшаяся деформация позвоночного столба;
- Наличие системных заболеваний;
Нарастание нарушений работы тазовых органов (недержание, задержка стула и мочи), онемение в паху, импотенция, хромота, снижение чувствительности в нижних конечностях.
Если такие симптомы сопровождают боль в спине, немедленно обратитесь за медицинской помощью.
К какому врачу обращаться
Первично пациент с болью в спине может обратиться к врачу-терапевту в поликлинике. Специалист проведет осмотр, определиться с неотложностью патологии и простроит дальнейшую маршрутизацию по врачам других областей. При наличии серьезной патологии органов брюшной полости, малого таза, требующей оперативного вмешательства и интенсивного лечения, терапевт направит пациента к хирургу, урологу, гинекологу. Если выявляются вертеброгенные причины, то человека направляют к неврологу, в крайнем случае – к нейрохирургу.
Когда боль спине сопровождается лабильностью психики, депрессивным мрачным настроением, неадекватной эмоциональной реакцией и поведением, терапевт просит проконсультироваться у психиатра.
Лечение боли в спине
Рассмотрим методы лечения боли в спине при вертеброгенных причинах. Оно делится на медикаментозное, хирургическое и физическое.
Группы медикаментов, которые назначают при дорсопатиях:
- Нестероидные противовоспалительные препараты или НПВС. Эта группа занимает ведущую роль в купировании боли и лечении воспаления;
- Миорелаксанты. Рефлекторно возникающее напряжение мышц требует, в первую очередь, расслабления с помощью препаратов;
- Наркотические анальгетики. Назначают при неэффективности терапии НПВС и миорелаксантов. Также наркотические обезболивающие препараты помогают купировать боль при серьезных заболеваниях: выраженных стенозах позвоночного канала, опухолях;
- Кортикостероиды. Альтернатива НПВС при неэффективности терапии;
- Антидепрессанты. Помогают не только при психогенных болях. У пациентов с хронической болью в спине может возникнуть депрессия или иные нарушения психики на фоне снижения качества жизни и стресса. Поэтому закономерно поддержать психическое состояние человека даже с вертеброгенными болями;
- Транквилизаторы. Альтернатива НПВС и миорелаксантам при неэффективности терапии. Помогает снизить уровень тревоги у пациентов с психогенными болями;
- Местные анестетики. Вводятся в качестве блокады нервов, корешков, нервных сплетений. Применяются нечасто и не на постоянной основе;
При невралгических болях в спине помимо вышеперечисленных препаратов назначают нейропротекторы: ноотропы, витамины группы В, магний. Эти лекарственные средства улучшают работу головного мозга, защищают периферические нервы от повреждения, восстанавливают обменные процессы в клетках. Если у пациента диагностирован остеопороз или существует высокий риск его развития, то рекомендуют прием витамина D и кальция.
К хирургическим методам прибегают не так часто. Открытые операции проводят при травмах, деформациях позвоночника, чтобы снизить компрессию спинного мозга, корешков и восстановить целостность костного аппарата. Также используют малоинвазивные методики:
- радиочастотная деструкция (разрушение) нервов;
- внутридисковые электротермические воздействия;
- автоматизированное чрезкожное удаление диска или его пластика;
- введение лекарственных препаратов непосредственно в эпидуральное пространство.
К дополнительным и физическим методам терапии боли относят:
- Лечебную физкультуру, йогу, пилатес;
- Массаж и мануальную терапию. Однако у разных научных сообществ мира разный взгляд на такой аспект лечения;
- Психотерапию.
Специалисты отмечают хорошие результаты от комплексного и междисциплинарного подхода к каждому пациенту. Не стоит отказываться от альтернативных вариантов лечения.
Препараты для лечения боли в спине
НПВС не просто купируют болевой синдром, они воздействуют на причину боли – асептическое воспаление в тканях, возникшее после повреждения. В клетках в ответ на повреждение начинает вырабатываться простагландин. Это вещество служит медиатором воспаления. А НПВС блокируют его синтез через подавление циклооксигеназы (ЦОГ), прерывая патогенетическую цепочку. Также эта группа лекарственных средств обладает жаропонижающим эффектом.
Все нестероидные противовоспалительные препараты разделяют на две большие подгруппы по селективности ингибирования ЦОГ:
- Неселективные. В эту подгруппу входит большинство лекарственных средств. Проблема в том, что они могут вызвать желудочно-кишечное кровотечение и способствовать развития язвы желудка;
- Селективные. Достаточно безопасная подгруппа НПВС. Они избирательно действуют в организме, не вызывая осложнений со стороны желудочно-кишечного тракта.
К первой подгруппе относятся: диклофенак, вольтарен, напроксен, пироксикам. Эти лекарства лучше употреблять совместно с гастропротекторами. В подгруппу селективных ЦОГ1 и ЦОГ2 входят: аспирин, кетопрофен, нимесулид, мелоксикам, эторикоксиб, целекоксиб.
Принимать любые препараты при боли в спине нужно только после очной консультации у врача. Самолечение может привести к плачевным последствиям, вплоть до летального исхода.
Как можно профилактировать боль в спине? Соблюдайте простые рекомендации по изменению образа жизни:
- Откажитесь от вредных привычек и пагубных зависимостей;
- Занимайтесь на постоянной основе дозированной физической нагрузкой под присмотром профессионального тренера и врача;
- Организуйте рабочее место так, чтобы сохранять физиологические позы;
- Соблюдайте режим труда и отдыха;
- Питайтесь разнообразно и рационально. Проводите профилактику дефицитов витаминов и минералов;
- Носите удобную и качественную обувь;
- При длительных статических нагрузках выполняйте простые упражнения;
- Периодически проходите профилактические осмотры у врача.
- При наличии “красных флагов” не откладывайте визит к квалифицированному специалисту.
Список литературы:
- Хроническая боль в спине. Клинические рекомендации// Общероссийская общественная организация “Ассоциация врачей общей практики РФ”, – г.Москва, г.Санкт-Петербург, 2014 год.
- Боль в спине. Клинические рекомендации// А.И. Исайкин, Е.С. Акарачкова, О.Ю. Исайкина, А.А. Кондрашов, М.А. Кирьянов, – г.Санкт-Петербург, 2021 год.
- Боль в спине: эпидемиология, этиология, лечение// О.В.Котова, Е.С.Акарачкова, – Consilium Medicum, 2017 год.