Что такое гипертония
Рассматривают значения систолического (САД) и диастолического (ДАД) давления, пациенты называют их верхнее и нижнее. Первое отражает значение АД в сердечную систолу – это момент сокращения желудочков и выталкивания с огромной скоростью объёма крови в аорту. ДАД характеризует момент диастолы – расслабления и растяжения желудочков. И в том и в другом случае объём крови давит на стенку сосуда. При изменении свойств артериальной стенки, меняется и её сопротивление, возникает повышение давления. Разница между САД и ДАД называется пульсовым давлением. В норме оно должно составлять от 30 до 50 мм.рт.ст. Прогрессирование гипертонической болезни характеризуется не только изолированным ростом САД, но и в ряде случаев уменьшением пульсового давления. То есть цифра нижнего давления стремиться к значению верхнего.
Выделяют первичную и вторичную артериальную гипертонию. При первой мы имеем дело с гипертонической болезнью. Это хронически текущее заболевание, при котором регистрируется артериальная гипертония без явной первопричины. В случае с вторичной или симптоматической АГ выявляется соматический субстрат для подъёма артериального давления – нарушение работы иных органов и систем. Например, стеноз почечных артерий, или гиперфункция щитовидной железы. Цепочка патологических реакций приводит к повышению артериального давления. Если устранить этот первичный фактор, то вторичная гипертония купируется.
Симптомы гипертонии
Долгое время человек может не чувствовать симптомы заболевания до момента повреждения органов-мишеней. Артериальная гипертония, как правило, регистрируется случайно при профилактических осмотрах. Причем, в ряде случаев врач сталкивается с “гипертонией белого халата” – это подъём АД в момент его измерения медицинским персоналом. Явление объясняется эмоциональной лабильностью и страхом врачей. Гипертония белого халата может приводить неточности диагностики степени заболевания, в итоге – к нерациональной терапии.
Самое главное проявление гипертонической болезни – стойкий подъём артериального давления выше 140/90 мм рт.ст.
Артериальная гипертония также часто сопровождается неспецифическими жалобами: головная боль, дискомфорт или давящая боль в грудной клетке, головокружение, мелькание “мушек” перед глазами, слабость, утомляемость, шум или звон в ушах, шаткая походка. В ряде случаев может возникнуть тошнота, рвота и нарушение сознания. Это происходит при гипертоническом кризе или преходящих нарушениях мозгового кровообращения на фоне подъёма артериального давления.
По мере усугубления заболевания со 2 стадии патологии появляются симптомы поражения органов-мишеней: глаз, почек, головного мозга, сосудов и сердца. Основные проявления: частые ночные мочеиспускания, отёки, нарушение зрения, боль и дискомфорт в груди, снижение толерантности к физической нагрузке, одышка, нарушение когнитивных функций.
Степени гипертонии
Классификация гипертонии по степеням определяется уровнем артериального давления. Градация степеней гипертонии рассчитывается отдельно из САД и ДАД. Схематично можно их отобразить в таблице.
|
|
САД (верхнее давление) |
ДАД (нижнее давление) |
|
Артериальная гипертония 1 степени |
140-159 мм.рт.ст. |
90-99 мм.рт.ст. |
|
Артериальная гипертония 2 степени |
160-179 мм.рт.ст. |
100-109 мм.рт.ст. |
|
Артериальная гипертония 3 степени |
более 180 мм.рт.ст. |
более 110 мм.рт.ст. |
|
Изолированная систолическая гипертония |
более 140 мм.рт.ст. |
менее 90 мм.рт.ст. |
Также каждая стадия подразумевает наличие или отсутствие поражения органов-мишеней, сахарного диабета, сопутствующих факторов риска и ассоциированных патологических состояний.
- Первая стадия – значения АД 140/90 – 159/99 мм.рт.ст.,, отсутствие поражения органов-мишеней. При этом некоторые из факторов сердечно-сосудистого риска могут быть в наличии.
- Вторая стадия – значения АД 160/100 – 179/109 мм.рт.ст. Характеризуется бессимптомным поражением органов-мишеней и наличием сахарного диабета.
- Третья стадия – значения АД свыше 180/110 мм.рт.ст. Клинически выраженное поражение органов-мишеней, наличие сахарного диабета и факторов риска.
Этиология и патогенез
Гипертония – это полиэтиологическое патологическое явление. Поэтому специалисты выделяют факторы риска, исходя из которых также рассчитывается риск сердечно-сосудистых осложнений.
Факторы риска развития гипертонии:
- Возраст пациента и пол. Чем старше пациент, тем вероятнее наличие гипертонии и выше её степень. Также мужчины больше подвержены развитию артериальной гипертензии;
- Наследственный фактор. Полигенное наследование играет большую роль. Если родственники первой линии страдали от гипертонии, то риск развития заболевания у пациента крайне высокий;
- Высокие значения индекса массы тела, ожирение или абдоминальное ожирение. Последнее – это увеличение объёма туловища за счёт жировой прослойки на уровне талии, может быть высоким при нормальных и субнормальных значения ИМТ. Абдоминальное ожирение также ассоциируется с метаболическими нарушениями, например с сахарным диабетом или предиабетом;
- Злоупотребление алкоголем и табакокурение. Пагубные привычки влияют на растяжимость кровеносных сосудов, а значит меняется их сопротивление. Всё это приводит к дисбалансу работы системы и повышению артериального давления;
- Гиподинамия или отсутствие даже привычной физической нагрузки. Это выступает в качестве фактора риска и для метаболических нарушений;
- Характер питания и избыточное употребление соли;
- Многочисленные стрессы, длительные,
- неправильная организация труда и отдыха, нарушения режима сна.
Возраст, пол и наследственность относят к немодифицируемым факторам риска. В ходе лечения врач на них повлиять не может. Однако все остальные – модифицируемые или изменяемые. На них направлены элементы лечения и профилактики гипертонии, в частности изменение образа жизни.
Выделяют группы первопричин вторичной артериальной гипертонии:
- Почечная гипертония. В эту группу входят болезни почек, гормон-активные опухоли и патологии почечных сосудов;
- Эндокринная гипертония. Пожалуй, самый большой пласт причин. К ним относятся все патологии и дисфункциональные состояния щитовидной железы, надпочечников, гипофиза;
- Гемодинамическая гипертония. Эта группа связана с васкулитом Такаясу и патологией аорты;
- Церебральная гипертония. Травмы черепа, нарушение мозгового кровообращения, энцефалиты и опухоли;
- Лекарственная гипертония. Повышенное АД вызывается назначенной терапией;
- Синдром апноэ – это прекращение дыхания во сне;
- Гипертония беременных.
Патогенез артериальной гипертензии базируется на повышении периферического сопротивления сосудов, увеличении выброса сердцем минутного объёма крови и увеличении общего объёма циркулирующей крови. На эти показатели влияют следующие звенья механизма развития гипертонии:
- дисфункция внутреннего слоя артерий – эндотелия;
- изменение строения всей стенки сосудов;
- повышение жёсткости стенки крупных сосудов;
- нарушение работы микроциркуляторного русла (самые мелкие сосуды);
- нарушение транспортировки натрия, калия и кальция в клетках, а также обратное всасывание натрия в почках;
- активация гуморальных (гормональных) механизмов: ренин-ангиотензиновой и симпатоадреналовой систем.
Патогенез гипертонической болезни достаточно сложен. Для пациента главное понимать, что запускает каскад сложных реакций организма именно сочетание факторов риска. Их изменение и перестраивание уклада жизни поможет взять болезнь под контроль.
Диагностика гипертонии
Центральное значение в диагностике гипертонии занимает измерение артериального давления, о котором мы рассказали выше. Используется суточное мониторирование АД, при его недоступности – измерения в медицинском учреждении и в домашних условиях. Все остальные исследования направлены на оценку сохранности органов и систем.Обследование начинается со сбора жалоб и анамнеза врачом. Специалист выявляет симптомы поражения органов-мишеней и оценивает факторы риска. Далее при физикальном осмотре особое внимание уделяется аускультации сердца. Прослушивания тонов и ритма поможет врачу установить степень поражения этого органа и наличие сопутствующих заболеваний.
В комплекс лабораторной диагностики входят:
- Общий клинический анализ крови;
- Биохимический анализ крови с креатинином, мочевиной, липидным спектром, глюкозой и электролитами. Эти показатели помогают выявить сахарный диабет, дислипидемию и поражение почек.
- Из инструментальных методов диагностики используют:
- Электрокардиографию. Исследование выявляет степень поражения сердца: ишемию, нарушения ритма, гипертрофию желудочков;
- Эхокардиография или ультразвуковое исследование сердца. Помогает оценить функцию сердца, провести скрининг на основные виды поражения органа;
- Ультразвуковое исследование брахиоцефальных артерий. Рекомендуется использовать этот метод при наличии неврологических симптомов или для выявления атеросклероза сосудов у пациентов старше 40-50 лет;
- Ультразвуковое исследование почечных сосудов. Используется при подозрении на реноваскулярную причину артериальной гипертензии (диагностика стеноза почечных артерий);
- Исследование глазного дна у врача-офтальмолога. Для оценки степени ассоциированного поражения;
- Лодыжечно-плечевой индекс. Измеряется тонометром на плече и лодыжке пациента. Соотношение давления в двух местах помогает определить степень риска сосудистых атеросклеротических поражений.
В редких случаях при яркой неврологической симптоматике возможно проведение компьютерной и магнитно-резонансной томографии головного мозга.
Чем опасна гипертония
Артериальная гипертония прогнозирует сердечно-сосудистые осложнения. Уровень верхнего или систолического артериального давления более 140 мм.рт.ст. повышает риск внезапной смерти в 70% случаев. К летальности приводят ассоциированные с гипертонией ишемическая болезнь сердца (острый коронарный синдром, инфаркт миокарда), ишемический и геморрагический инсульты.
Также повышение показателей артериального давления сопряжено с нарушениями сердечного ритма, например с фибрилляцией предсердий. Сердце начинает очень быстро и неритмично сокращаться. В конечном счёте такое нарушение ритма сердца приводит к летальному исходу через тромбоэмболические осложнения или внезапную смерть.
Из-за повышения артериального давления страдает ткань почек. Постепенно с течением заболевания это приводит к хронической почечной недостаточности. Чтобы помочь выделительной системе дальше функционировать, может потребоваться гемодиализ.
Лечение гипертонии
Также согласно последним клиническим исследованиям, приоритетно назначать комбинацию лекарственных средств, направленных на снижение артериального давления. Монотерапия гипертонии показывает свою эффективность лишь в некоторых случаях. Поэтому специалисты используют двух- или трёхкомпонентное лечение. Такой подход помогает снизить дозировку, а значит и медикаментозную нагрузку на организм. При этом препараты разного класса оказывают защиту для органов-мишеней, регулируют ритм сердца или подходят для пациентов с метаболическими патологиями.
Выделяют пять классов антигипертензивных препаратов. Расскажем подробно о каждом из них.
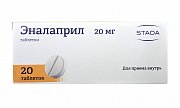
Ингибиторы ангиотензинпревращающего фермента (ИАПФ)
Эта группа препаратов опосредованно через цепочку химических реакций действует на ренин-ангиотензиновую систему. В результате снижается сопротивление сосудов, расширяется периферическое сосудистое русло, уменьшается нагрузка на сердце и уменьшается давление в желудочках. Также ИАПФ улучшают функцию внутренней выстилки сосудов и почек. Интересно, что приём этой группы препаратов не только снижает артериальное давление, но и нивелирует риск хронической почечной недостаточности, приводит к регрессу мышечного разрастания левого желудочка и ремоделирует сосуды мелкого калибра. Доказано, что ИАПФ снижает риск нарушения ритма сердца. При всех плюсах этих лекарственных средств существуют противопоказания и побочные эффекты. ИАПФ нельзя назначать беременным, кормящим женщинам, пациентам со стенозом почечных артерий и ангионевротическим отёком. Такие препараты могут вызвать так называемую ИАПФ-ассоциированную астму. Приступы кашля и удушья могут мучать больных с бронхиальной астмой или обструктивным бронхитом.
Основные препараты:
- Каптоприл;
- Эналаприл;
- Периндоприл;
- Рамиприл;
- Лизиноприл.
Блокаторы рецепторов ангиотензина (БРА)
Группа препаратов блокирует рецепторы ангиотензина II. Он является ведущим гормоном ренин-ангиотензиновой системы, вызывая сужение просвета сосудов, задержку натрия и воды. Получается, БРА способствует перераспределению объема циркулирующей крови и снижению общего периферического сосудистого сопротивления. Таким образом достигается эффект снижения давления. Препараты также ремоделируют органы-мишени, в частности сердечный миокард. Механизм действия схож с группой ИАПФ. Из противопоказаний выделяют беременность и ангионевротический отек.
Основные препараты:
- Кандесартан;
- Валсартан;
- Лозартан;
- Телмисартан;
- Ирбесартан.
Блокаторы кальциевых каналов
Препараты расширяют сосуды, в том числе собственно сердечные, и уменьшают потребность миокарда в кислороде. За счёт такого механизма уменьшается общее периферическое сосудистое сопротивление и нагрузка на сердце, а показатели артериального давления снижаются. Эффект достигается посредством блокады кальциевых каналов в клетках сердечной мышцы. Перераспределение ионов вызывает нормализацию сокращений волокон актина и миозина, а также устанавливается нормотипическое проведение нервного импульса по проводящей системе сердца.
Блокаторы кальциевых каналов никак не действуют на все виды обмена: углеводный, пуриновый и липидный. Это позволяет использовать лекарственные средства у больных с метаболическими нарушениями. Группа этих препаратов оказывает защитное действие на органы-мишени, в частности обладает выраженным профилактическим эффектом в отношении инсультов. Примечательно, что абсолютных противопоказаний к приёму антагонистов кальция нет. В относительные противопоказания входят: хроническая сердечная недостаточность, дисфункция левого желудочка (снижение фракции выброса), нарушение ритма в виде атриовентрикулярной блокады.
Основные препараты:
- Амлодипин;
- Верапамил;
- Нифедипин;
- Исрадипин;
- Дилтиазем.
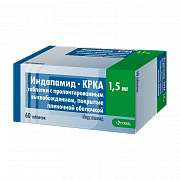
Тиазидные и тиазидоподобные диуретики
Основной механизм действия диуретиков – блокада транспорта ионов натрия и хлора на уровне канальцев нефрона (структурная единица почки). Достигается диуретический эффект, уменьшается объём циркулирующей крови и снижается общее периферическое сосудистое сопротивление.
Последними исследованиями подтверждена эффективность тиазидных и тиазидоподобных диуретиков в предотвращении сердечной недостаточности и сердечно-сосудистых осложнений. Однако у этого класса препарата есть недостатки: влияние на углеводный и пуриновый обмен. Такие диуретики повышают инсулинорезистентность и способствуют развитию сахарного диабета. Также они могут вызвать диуретик-потенцированную подагру. Ряд последних исследований говорит о том, что отменять или назначать лечение для такой реакции организма не нужно. Проблема решается назначением дополнительного диуретика другого класса.
Основные препараты:
- Гипотиазид;
- Хлортиазид;
- Индапамид;
- Ксипамид.
Бета-адреноблокаторы
Препараты блокируют b1-адренорецепторы, препятствуя взаимодействию с ними адреналина и норадреналина. Через цепочку биохимических внутриклеточных реакций снижается частота и сила сердечных сокращений и, как следствие, возникает снижение сердечного выброса. Так достигается антигипертензивный эффект. А с помощью снижения потребности сердечной мышцы в кислороде реализуется антиангинальное действие бета-адреноблокаторов. Поэтому центральная роль этой группы препаратов отводится в структуре антигипертензивной терапии при сочетании гипертонической болезни с ишемической болезнью сердца, стенокардией напряжения, инфарктами миокарда в прошлом, патологией аорты и низкой фракции сердечного выброса. Также возможно использование бета-адреноблокаторов при лечении артериальной гипертензии у фертильных женщин, планирующих беременность.
Для этой группы есть абсолютные противопоказания: синоатриальная и атриовентрикулярные блокады, синдром слабости синусового узла (нарушение проводимости сердца) и бронхиальная астма.
Основные препараты:
- Атенолол;
- Бисопролол;
- Метопролол;
- Небиволол;
- Карведилол.
Альфа-адреноблокаторы
Лекарственные средства из этой группы блокируют альфа-рецепторы и нарушают передачу нервного импульса. Достигается снижение общего сопротивления периферических сосудов, поэтому артериальное давление снижается. Также альфа-адреноблокаторы используют в лечении пациентов с доброкачественной гиперплазией предстательной железы. Эти препараты можно использовать при сочетании урологической патологии и артериальной гипертензии. Ещё один ключевой аспект применения альфа-адреноблокаторов – резистентная артериальная гипертония. Это гипертония, которая не купируется обычными схемами лечения.
Основные препараты:
- Тамсулозин;
- Празозин;\
- Доксазозин.
Важно отметить, что самостоятельный выбор препаратов для снижения давления может вызвать негативную реакцию организма вплоть до летальных случаев. Подбор терапии осуществляет квалифицированный врач, используя рекомендованные схемы для лечения конкретной клинической ситуации. Эффект антигипертензивной терапии оценивается по уровню артериального давления.
Профилактика гипертонии

Основные аспекты профилактики:
- Обучить пациента и его родственников правильному алгоритму измерения артериального давления;
- Вести дневник, в котором фиксируются показатели артериального давления;
- Изменить характер питания для снижения избыточной массы тела или борьбы с абдоминальным ожирением. Исключение жирной, жареной, острой пищи, сладких десертов и сдобы. Общий суточный калораж должен варьировать от 1500 ккал до 2000 ккал;
- Уменьшить потребление соли до 5 грамм в сутки. По этой же причине нужно убрать из рациона копчёные и консервированные продукты;
- Ограничить количество кофе и чая вплоть до полного исключения;
- Отказаться от спиртного и табакокурения. Последняя зависимость вызывает атеросклеротическое поражение сосудов, что отягощает течение гипертонической болезни;
- Ввести в жизненный распорядок постоянную умеренную физическую активность в соответствии с возрастом пациента;
- Организовать рациональный режим работы и отдыха, исключить влияние привычного стресса;
- Женщинам с артериальной гипертензией стоит отказаться от приёма пероральных контрацептивов или согласовать их с гинекологом, терапевтом и кардиологом;
- Спортсменам с гипертонией нужно исключить воздействие анаболических препаратов.
Все пациенты с выявленной артериальной гипертензией подлежат диспансерному наблюдению. Оно проводится 1 раз в год. Для первичного рутинного диагностирования гипертонии подходит программа диспансеризации населения и профилактические медицинские осмотры.
Правила измерения артериального давления
Стоит отметить правила измерения артериального давления, которыми руководствуются специалисты для выявления заболевания и определения его степени:
- Артериальное давление измеряют в лечебном учреждении на обеих руках. Если разница АД превышает 15 мм.рт.ст., то это говорит о патологии сосудистой системы, например об атеросклерозе;
- Регистрацию значений АД проводят трёхкратно;
- Пациент должен находиться в состоянии покоя без предшествующей физической нагрузки;
- Положение пациента строго сидя на стуле с ногами, согнутыми во всех суставах под 90 градусов;
- Нужно исключить перед измерением употребление чая, кофе, алкоголя и табакокурение.
Самостоятельная регистрация АД в домашних условиях возможна для самоконтроля пациента и отслеживания динамики. Однако это не исключает повторного измерения давления на приёмах у врача.
Если у вас есть немодифицируемые факторы риска гипертонии или сердечно-сосудистых осложнений, обратите особое внимание на изменение образа жизни.
Список литературы:
- Артериальная гипертония у взрослых. Клинические рекомендации// Российское кардиологическое сообщество/ – г. Москва, 2020 год.
- Кардиология. Национальное руководство// под редакцией чл.-кор. РАН, академика РАМН, Ю.Н. Беленкова, академика РАМН Р.Г.Оганова/ – ГОЭТАР-Медиа: Москва, 2012 год.
- Общая врачебная практика. Национальное руководство// под редакцией академика РАН И.Н. Денисова, профессора О.М. Лесняка/ – ГОЭТАР-Медиа: Москва, 2019 год.
- Поликлиническая терапия// под редакцией профессора И.Л. Давыдкина, профессора Ю.В. Щукина/ – ГОЭТАР-Медиа: Москва, 2020 год.