Что такое тромбофлебит

Тромбофлебит – это закупорка просвета поверхностных венозных сосудов тромботическими массами, сопровождающееся выраженным воспалением кожи, подкожно-жировой клетчатки и других мягкотканных структур.
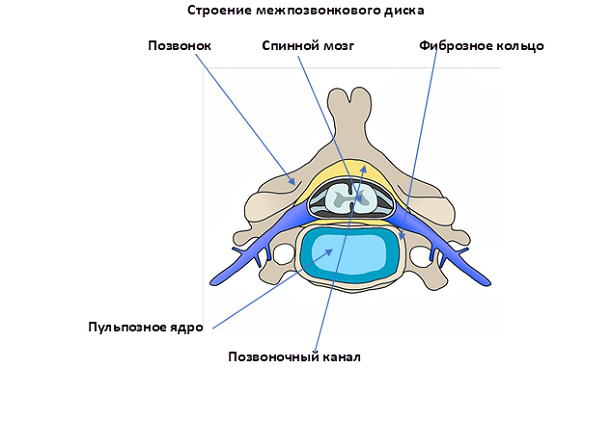
Анатомия венозной системы
Термин тромбофлебит специалисты применяют именно к патологическому процессу в поверхностной венозной системе. Следует сказать, что все вены верхних и нижних конечностей делятся на глубокую и поверхностную системы. Глубокие вены сопровождают одноименные артерии и располагаются в толще тканей. Поверхностные же идут в подкожной клетчатке, окружённые фасциальными карманами. Эти два бассейна связываются через соустья и перфорантные вены. Например бедренная вена (глубокая) и большая подкожная вена (поверхностная) на нижней конечности связываются так называемым сафено-феморальным соустьем. А вены-перфоранты отходят от магистральных поверхностных сосудов, пронзают фасции и мягкие ткани, прикрепляясь к глубоким сосудам.
Физиология венозной системы
Вены собирают кровь от тканей и несут её к сердцу. Если мы говорим о нижних и верхних конечностях, то такие сосуды берут начало от стопы и ладоней. Получается, что кровь преодолевает силу тяжести, когда течет от самых отдаленных частей конечности. В этом процессе помогает присасывающее действие грудной клетки, работа мышц конечностей и клапаны в венах, которые препятствуют обратному затеканию крови. Ее движение идёт из поверхностных сосудов в глубокие через соустья и перфоранты, а затем в нижнюю и верхнюю полые вены и сердце.
Следует отметить, что поражение только поверхностных вен не прекращает циркуляцию крови, поскольку существуют также системы коллатеральных сосудов.
Однако даже тромбофлебит поверхностных вен может стать грозным заболеванием с серьезными осложнениями. О них мы поговорим ниже.
Тромбофлебит и флеботромбоз
Среди специалистов также употребляется термин “флеботромбоз”. Различия тромбофлебита и флеботромбоза до сих пор вызывают споры среди врачей. Принято считать, что первый процесс протекает в изначально воспаленной стенке вены, а уже потом присоединяется тромбоз. Второй термин означает формирование тромба в невоспалённой вене. Однако ряд исследований и учёные утверждают, что оба процесса возникают из-за воспалительных изменений в слоях стенки сосуда. Многие врачи продолжают употреблять названия по старой традиции. Так тромбофлебит обозначает тромбоз в воспалённой поверхностной вене, а флеботромбоз – образование тромба без выраженной воспалительной реакции в глубоких венах.
Эпидемиология тромбофлебита нижних конечностей
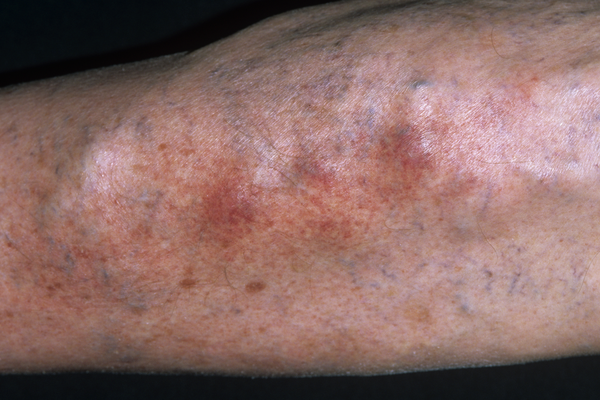
В исследовании за 2014 год представлена годовая заболеваемость тромбофлебитом поверхностных вен – 265684 человека. Это составляет 0,64% от популяции.
Также отмечен средний возраст пациентов от 54 до 65 лет. При этом патология поражает чаще женщин, однако с возрастом распределение по полу становится почти одинаковым. Тромбофлебит поверхностных вен может возникать в молодом возрасте, конечно же, в меньшей степени и в зависимости от наличия факторов риска. Так в статистике указывается распространение заболевания среди пациентов в возрасте 18-39 лет, оно составляет 0,13%.
Примечательно, что данные ежегодной статистики могут быть далеки от реальности. Ведь пациенты с лёгкими формами тромбофлебита не обращаются за медицинской помощью вовсе.
Также отмечен средний возраст пациентов от 54 до 65 лет. При этом патология поражает чаще женщин, однако с возрастом распределение по полу становится почти одинаковым. Тромбофлебит поверхностных вен может возникать в молодом возрасте, конечно же, в меньшей степени и в зависимости от наличия факторов риска. Так в статистике указывается распространение заболевания среди пациентов в возрасте 18-39 лет, оно составляет 0,13%.
Примечательно, что данные ежегодной статистики могут быть далеки от реальности. Ведь пациенты с лёгкими формами тромбофлебита не обращаются за медицинской помощью вовсе.
Факторы риска
Пусковых механизмов развития такой патологии поверхностных вен много, специалисты выделяют факторы риска его возникновения:
- Варикозная болезнь вен нижних конечностей. В исследованиях указано, что у 80% пациентов с тромбофлебитом отмечается варикозное изменение поверхностных вен. Также тромбофлебит возникает в 59% случаев у пациентов с варикозом ;
- Возраст. Отмечено, что заболеваемость тромбофлебитом растёт с возрастом;
- Ожирение. Избыточная масса тела влияет на все виды обмена и повышает риск тромбообразования;
- Табакокурение. Никотин через центральные механизмы приводит к спазму сосудов, изменению их стенки и свойств крови;
- Беременность и послеродовый период. Под действием гормонов меняется и свёртывающая система крови. Конкретно: высокое содержание эстрогена повышает тромбообразование;
- Приём оральных контрацептивов, гормональная терапия также оказывают влияние на состояние гемостаза;
- Длительная иммобилизация при скелетных травмах и после обширных хирургических вмешательств;
- Онкологические заболевания;
- Наследственные тромбофилии и аутоиммунные заболевания.
Некоторые факторы риска модифицируются лишь сменой образа жизни, например ожирение и табакокурение. При хирургических операциях и травмах существует комплекс профилактики, который входит в алгоритмы лечения. А беременность, гормональный дисбаланс, онкологические заболевания требуют особого подхода в терапии и предупреждении тромбообразования. Если же у человека неоднократно повторяются тромбофлебиты и тромбозы глубоких вен, назначается обследование на наследственные тромбофилии.
Симптомы тромбофлебита
Проявления тромбофлебита поверхностных вен крайне вариабельны. Однако существует ряд местных и общих симптомов.
Местно болезнь проявляется:
- Покраснением кожи над воспалённой веной;
- Повышение местной температуры кожного покрова над патологическим участком;
- Уплотнение самой поверхностной вены, тактильно ощущается плотный тяж;
- Болезненность сегмента вены при пальпации и без неё. Пациенты говорят о распирающих, жгучих и давящих болях в конечности.
Общие симптомы могут присутствовать не всегда:
- Повышение температуры до субфебрильных и фебрильных цифр;
- Озноб;
- Общее недомогание и слабость.
Локальные признаки тромбофлебита можно обнаружить на венах голени, бедра, локтевом сгибе при катетер-ассоциированной патологии.
По мере усугубления заболевания процесс переходит в гнойную стадию. И тогда отмечается выделение гнойного содержимого в месте введения катетера или при пункции вены в других локализациях. Также для далеко зашедшего воспаления или восходящего типа тромбофлебита характерно увеличение и болезненность регионарных лимфоузлов в паху или подмышечной впадине. К слову, восходящий тромбофлебит опасен переходом тромбоза в систему глубоких вен и тромбоэмболией лёгочной артерии. ТЭЛА – это грозное осложнение, когда тромб отрывается от стенки вены и попадает в лёгочные сосуды, перекрывая их просвет. Происходит инфаркт ткани лёгкого вплоть до летального исхода. Гнойная же стадия процесса может привести к распространению инфекции по всему организму и сепсису с такой же высокой летальностью.
Как и почему развивается тромбофлебит
Патогенез
Все механизмы развития тромбофлебита укладываются в классическую и традиционную триаду учёного Рудольфа Вирхова. Именно этот немецкий патолог ещё в 1821 году описал ключевые аспекты процесса тромбообразования:
- нарушение структуры стенки сосуда, в частности, внутренней выстилки – эндотелия;
- замедление кровотока в поражённом сегменте – стаз;
- дисбаланс свёртывающей и противосвёртывающей системы крови.
Все три механизма тромбообразования действуют последовательно. Так в ответ на травматизацию и воспалительный агент в стенке вены начинается структурная перестройка. При этом клетки вены сами выделяют воспалительные ферменты, факторы свёртывания и вещества, суживающие просвет сосуда. А во внутреннем слое появляются клеточные “проплешины”. Тромбоциты “прокатываются” по неровной поверхности и цепляются (адгезируются) в месте повреждения. Они меняют свою форму, становясь шаровидными. Это способствует ещё большему слипанию клеток между собой. Образуется красный тромб. В зависимости от преобладания процессов свёртывания и противосвёртывания тромбообразование тоже течёт по-разному. При доминировании коагуляции (свёртывания) тромбообразование приобретает восходящий или мигрирующий характер. Тромб как бы нарастает в других направлениях или появляется в иных сегментах вен. Если фибринолиз (рассасывание тромба) преобладает, то частицы тромба отрываются и свободно мигрируют по сосудистому руслу.
С течением патологической реакции тромб может реканализоваться или кальцинироваться. В первом случае в сгустке появляются микроканальцы, через которые течёт кровь, во втором – откладываются соли кальция, он становится прочным, организованным.
Классификация и стадии
В клинической практике врачи используют классификацию по фазам воспалительного процесса и по степени риска перехода тромбоза в глубокие вены. Однако существуют иные классификации.
По характеру изменённых вен:
- Тромбофлебит варикозно расширенных вен – варикотромбофлебит;
- Тромбофлебит нерасширенных венозных сосудов.
По распространённости процесса:
- сегментарный – в пределах одного сегмента вены;
- восходящий или мигрирующий;
- распространённый – в нескольких сегментах вены.
По локализации тромбофлебита:
- Тромбофлебит нижней конечности в бассейнах большой подкожной вены, малой подкожной вены или в двух одновременно;
- Тромбофлебит верхней конечности в системе основной вены, головной вены или двух одновременно;
- Тромбофлебит подкожных вен иных локализаций: головы, шеи, паха, живота.
По наличию осложнений:
- Неосложнённый;
- Осложнённый тромбозом глубоких вен, тромбоэмболией лёгочной артерии или гнойной инфекцией.
Наконец, актуальные классификации от флебологического сообщества, которые применяют при постановке диагноза.
По фазам развития патологического процесса:
- Острый. Срок до 7 дней от начальных проявлений. В этот период очень выражена воспалительная реакция кожи и подкожно-жировой клетчатки вокруг вены;
- Стихающий. Срок от 1 до 3 недель. Воспалительные изменения медленно регрессируют, боль становится менее выражена;
- Стихший. Срок более 3 недель. Красноты и повышенной температуры в патологическом сегменте уже нет. Однако сохраняется уплотнение по ходу вены и некоторая болезненность. В этот же период может появиться очаг пигментации на кожи.
Деление на стадии и сроки очень условны, врач указывает классификационную единицу также из расчёта рисков последующего тромбообразования.
По риску перехода тромбоза в глубокие вены:
- Низкий риск. Изолированный процесс в варикозных или неизменённых венах в одном сегменте. Часто врачи имеют в виду тромбофлебит вен на голени, вдали от соединений подкожных и глубоких вен;
- Средний риск. Поражение магистральной подкожной вены дальше 3 см от соустья, либо поражение сегмента перфорантной вены, располагающегося над мышечной фасцией;
- Высокий риск. Тромбофлебит ствола поверхностной вены, располагающийся в 3 см или ближе от соустья.
Это разделение очень важно для тактики лечения. В зависимости от степени риска врач выбирает противовоспалительную, антикоагулянтную терапию и оперативное вмешательство. Также градация вероятности перехода процесса в глубокие вены влияет и на сроки лечения.
Опасность тромбофлебита или что будет, если тромбофлебит не лечить
Пациенты могут ошибочно не придать значение тромбофлебиту, особенно на голени. Однако даже патология низкого риска при “благоприятных” условиях и предрасполагающих факторах может стать опасным явлением.
Первое осложнение – восходящий характер тромбоза с переходом в глубокие вены. Его можно распознать по перемещению воспалённого участка на коже выше к подколенной ямке или паховой складке. Также косвенно на миграцию тромбоза указывает увеличение и воспаления регионарных лимфоузлов.
Сам тромбоз глубоких вен проявляется отёком пораженной конечности, распирающей и давящей болью в покое и при движениях. При усугублении патологии может появиться синюшность кожного покрова, вплоть до так называемой синей флегмазии. Последняя – это жизнеугрожающее состояние, которое сопровождается риском потери конечности и летального исхода.
Тромбоз глубоких вен в свою очередь опасен тромбоэмболией лёгочной артерии. Частицы тромба фрагментируются и отправляются с током крови в сосуды лёгкий, перекрывая их просвет. Инфаркт лёгких – это тяжелейшее состояние с высоким риском смерти. Классическая клиника ТЭЛА проявляется резким ухудшением общего состояния, затруднением дыхания, потерей сознания, падением артериального давления, комой. Пациент с таким заболеванием должен непременно лечиться в реанимационном отделении. В ряде случаев при массивной закупорке легочных артерий наступает моментальная смерть. И наоборот, проявлений нет вовсе при поражении мелких сосудов лёгких. Человек узнаёт о ТЭЛА на рентгеновском исследовании, когда уже развилась тромб-инфарктная пневмония.
В исследованиях указано, что сам тромбофлебит поверхностных вен крайне редко осложняется тромбоэмболией лёгочной артерии, это скорее казуистика.
Развитие гнойного тромбофлебита чревато генерализацией инфекции, сепсисом, отрывом гнойно расплавленных тромбов с последующей тяжёлой ТЭЛА.
При развитии симптомов тромбофлебита, обязательно обратитесь к квалифицированному врачу. Специалист примет во внимание особенности тромботического процесса, ваши факторы риска и общее состояние здоровья. Если подозревается наследственная тромбофилия или иные сопутствующие патологии, врач назначит дополнительное обследование. Это поможет предотвратить развитие тромбофлебита, тромбоза глубоких вен и тромбоэмболических осложнений.
Диагностика тромбофлебита
Для диагностирования тромбофлебита поверхностных вен достаточно сбора жалоб и анамнеза, физикального осмотра пациента и ультразвуковой диагностики сосудов нижних конечностей.
Почти всегда врач может проследить пусковое событие для развитие тромбофлебита: травма, инъекции, воспалительные элементы на коже и в мягких тканях. Принимается во внимание и недавние хирургические операции, скелетная травма, беременность, роды. При осмотре обнаруживается гиперемированный шнуровидный уплотнённый тяж, который не смещается при пальпации.
Ультразвуковая диагностика вен нижних конечностей позволяет подтвердить данные физикального осмотра, визуализировать точное количество поражённых сегментов, их протяженность, характер тромба. Если есть признаки поверхностного тромбофлебита, то врач УЗД целенаправленно исключает наличие тромбоза глубоких вен. При наличии симптомов со стороны дыхательной системы, обязательно выполнение КТ-ангиографии органов грудной клетки. С помощью внутривенного контраста и компьютерного томографа исключается закупорка лёгочных сосудов или ТЭЛА.
В обязательный перечень лабораторных анализов по стандартам оказания медицинской помощи входят: общий и биохимический анализ крови, исследование свёртывающей системы крови (коагулограмма). В ряде случаев при подозрении на тромбоэмболию лёгочной артерии берётся анализ на Д-димер. Он позволяет подтвердить и выстроить тактику лечения грозного осложнения.
Если по какой-либо причине ультразвуковое дуплексное исследование сосудов недоступно, возможно применение КТ и МРТ-флебографии. В вену вводится контрастное вещество, выполняются снимки венозной сети.
Когда у врача есть подозрение на наличие наследственной тромбофилии или иных поломок факторов свёртывания у пациента, он рекомендует более глубокое лабораторное исследование системы гемостаза. Подтверждение таких патологий помогает назначить постоянную терапию для профилактики тромботических событий.
Лечение тромбофлебита: современные методики
Все методики лечения поверхностного тромбофлебита преследуют следующие цели:
- купирование воспалительного процесса;
- борьба с произошедшим тромбозом;
- профилактика рецидива тромбофлебита;
- профилактика восходящего тромбофлебита и тромбоза глубоких вен, тромбоэмболии лёгочной артерии.
Тактика достижения этих целей выбирается в зависимости от риска перехода тромбоза в глубокие вены. В сам комплекс лечения входит:
- противовоспалительная терапия;
- антикоагулянтная терапия;
- ношение компрессионного трикотажа;
- местное лечение;
- хирургическое вмешательство.
При низком риске назначают НПВС или нестероидные противовоспалительные препараты (Диклофенак, Ибупрофен, например) и местные мази с гепарином. Такая комбинация снижает воспалительную реакцию и способствует реканализации тромба.
При среднем и высоком риске добавляется антикоагулянтная терапия. Она способствует регрессу тромба или его реканализации. В структуру этого класса лекарственных средств входят:
- нефракционированный или обычный гепарин. Его используют при стационарном лечении и вводят подкожно или внутривенно. При этом кратность введения довольно высокая;
- низкомолекулярные гепарины. В эту подгруппу входят эноксапарин, дальтепарин и другие. Кратность введения дозы, как правило, ниже. Многие из препаратов отпускаются в форме готового шприца, что очень удобно для амбулаторного лечения;
- антагонисты витамина К. Самый знаменитый представитель группы – варфарин. Его часто назначают амбулаторно, однако титр дозы и эффект контролируется частым анализом коагулограммы (показатели МНО и ПТИ). Отсутствие контроля пациентов и небрежное отношение к препарату приводит к кровотечениям (носовые, маточные, желудочные);
- аовые пероральные антикоагулянты. Относительно новая и очень удобная для пациентов группа лекарственных средств. В большинстве своём не требует частого контроля коагулограммы, а риск кровотечений несколько ниже, чем у варфарина. Популярные представители: дабигатран, ривароксабан, апиксабан. На каждый препарат есть чёткая и удобная схема приёма.
Напомним, что самостоятельное лечение лекарственными препаратами без консультации и назначения врача недопустимо. Противовоспалительные и антикоагулянтные препараты при неправильном использовании могут привести к тяжёлым осложнениям: поражению желудка и разного рода кровотечениям.
Компрессионная терапия назначается с лечебной и профилактической целью при сочетании с варикозной болезнью нижних конечностей и тромбозом глубоких вен. Не стоит пренебрегать ей в лечебных целях. Ведь нужная степень компрессии способная наладить гемодинамику в поражённых венах. Вид трикотажа и режим ношения определяет квалифицированный врач.
Хирургическое лечение показано при высокой степени риска перехода тромбоза в систему глубоких вен. Следующие операции профилактируют ТГВ и ТЭЛА:
- кроссэктомия или операция Троянова-Тренделенбурга;
- операция разобщения сафено-поплитеального соустья на уровне подколенной ямки.
Как это происходит? Исходя из клинической ситуации выбирают метод обезболивания. Чаще всего используют местную анестезию: зону операции обкалывают раствором анестетика. В ряде случаев возможна спинальная анестезия, но применяется она крайне редко. Хирург рассекает кожу, подкожно-жировую клетчатку и фасцию в области паха, открывая доступ к соустью. Выделяются поверхностная вена и её притоки, перевязываются с последующим отсечением. Кроссэктомия предполагает также удаление доступного сегмента большой подкожной вены. По такому же принципу выполняется разобщение сафено-поплитеального соустья на уровне подколенной ямки. Итог: системы поверхностных и глубоких вен разобщены, процесс тромбообразования не идёт дальше.
Также в крупных сосудистых центрах доступна пункционная тромбэктомия. С помощью прокола иглой подходят к месту тромбоза и удаляют сгусток. Если кроссэктомию может выполнить любой хирург в стауионаре, то такую манипуляцию осуществляет только сосудистый хирург.
Если тромбоз уже перешёл в глубокие вены, то при определённых условиях сосудистые хирурги выполняют установку кава-фильтра в нижнюю полую вену. Он имеет форму зонтика и как бы препятствует миграции оторванных фрагментов тромба в сосуды лёгких. Однако для такого вмешательства у хирургов есть ряд жёстких критериев: длина свободной флотирующей части тромба и тромбоэмболии в анамнезе.
При тромбофлебите варикозно расширенных вен после стихания воспалительного процесса возможна плановая флебэктомия (открытое удаление вены). В настоящее время есть открытые и малоинвазивные инъекционные методики, такие как эндовазальная лазерная коагуляция вены. Под ультразвуковым наведением в большую подкожную вену вводится специальный прибор, который тепловым воздействием запаивает сосуд. Стенки вены склеиваются, патологического сброса крови больше нет. Подобные методики иногда применяют и на перфорантных венах.
Конечно же, вид вмешательства определяет лечащих врач, а иногда и целый консилиум.
Профилактика тромбофлебита и его осложнений. Прогноз
У изолированного неосложнённого тромбофлебита крайне благоприятный прогноз. Вовремя пролеченная патология без дополнительных факторов риска не доставит проблем в будущем.
Однако тромбофлебит осложнённый тромбозом глубоких вен чреват развитием посттромбофлебитической болезни. Нарушается венозный и лимфатический отток, изменяется структура венозной стенки и кожи. Для профилактики таких состояний следует состоять на диспансерном учёте у врача, носить рекомендованный компрессионный трикотаж и проходить плановое консервативное лечение. Также крайне важно исключить табакокурение, употребление алкоголя и снизить вес тела. Так нагрузка на сосуды нижних конечностей будет меньше.
При наличии варикозной болезни нижних конечностей флебологи рекомендуют на стадии стихшего воспалении провести оперативное лечение - разобщение поверхностной и глубокой венозной системы.
Из дополнительных методов профилактики и поддержания состояния венозной системы строго вне периода воспаления и тромбоза стоит отметить специальную гимнастику. Долгая статическая нагрузка или работа в сидячем положении провоцирует нарушение венозной гемодинамики. Существует простой и короткий комплекс упражнений, который воздействует на так называемую мышечную венозную помпу. За счёт напряжения икроножных мышц и мышц бедра вены дополнительно сжимаются и разжимаются.
В целом, следует отказаться от вредных привычек и вести активный образ жизни для здоровья не только сосудистой системы, но и всего организма.
Список литературы:
1. Диагностика и лечение тромбофлебита поверхностных вен конечностей. Рекомендации Ассоциации флебологов России// Коллектив авторов, Минздрав РФ, – Москва:2020 год.
2. Флебология// Савельев В.С., М.: Медицина. 2001 г.
3. Клиническая ангиология// Под ред. академика РАН А.В. Покровского, – Медицина: Москва, 2004 год.
4. Тромбофлебит (тромбоз поверхностных вен): современные стандарты диагностики и лечения// Богачев В.Ю., Болдин Б.В., Дженина О.В., Лобанов В.Н., – 2016 / Стационарозамещающие технологии: Амбулаторная хирургия